2021 SMFM咨询系列#54:产妇发病和死亡的风险评估解读
时间:2021-06-03 15:02:31 热度:37.1℃ 作者:网络
2021年4月,母胎医学会(SMFM)发布了产妇发病和死亡的风险评估指南,许多医学和非医学因素可导致产妇发病和死亡,本文主要针对产妇发病和死亡相关风险因素的评估提供指导,以帮助医疗从业者了解导致高危妊娠的因素和评估孕产妇健康风险的策略,包括孕前、孕期、产前、产后以降低孕产妇发病率和死亡率。

ribenbang
哪些健康状况会增加孕产妇发病率和死亡率的风险?
由于怀孕期间发生的生理变化众多,许多情况有可能增加妇女在怀孕期间以及分娩和分娩后发生妊娠并发症的风险(图1)。尽管编制一份涵盖所有可能增加风险的疾病的综合清单具有挑战性,但与内华达州拉斯维加斯举行的第 39 届年度妊娠会议™ 联合举办的题为“为孕产妇死亡率高风险妇女提供的生殖服务”的 2019 年研讨会强调了可能与不良产妇结局相关的几类因素。
医疗保健从业者和患者应该意识到,当前的循证文献是风险演变和护理进展信息的核心来源。下面列出的因素并未涵盖所有可能增加风险的健康状况。
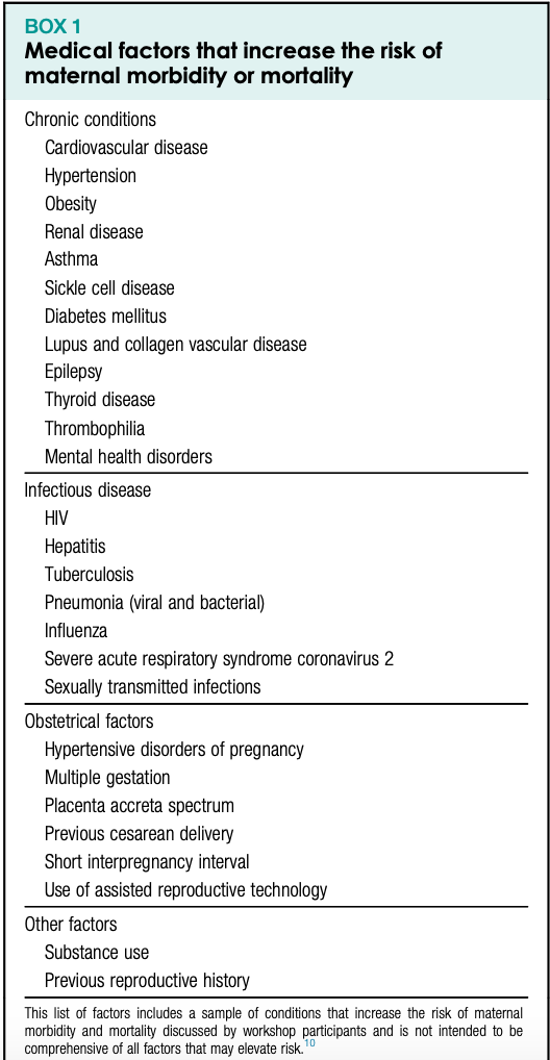
1增加孕产妇发病或死亡风险的医学因素
慢性病
患有慢性病(如高血压、既往糖尿病和肾病)的女性约占分娩住院人数的 10%。此类情况的存在会增加妊娠并发症和妊娠期间潜在疾病进展的风险。
肥胖是一种常见的慢性病,与孕产妇发病率和死亡率的增加以及其他慢性疾病的发展相关。
在美国,心血管疾病每年使 1% 至 4% 的妊娠复杂化,是导致妊娠相关发病率和死亡率的主要原因,占美国 2011 年至 2015 年妊娠相关死亡人数的三分之一。
尽管先天性和后天性心脏病妇女的妊娠率有所增加,但孕产妇死亡率主要归因于后天性心脏病而非先天性心脏病,尤其是在患有高血压的妇女中。
对于需要药物治疗慢性健康状况(如高血压、糖尿病、癫痫或精神健康障碍)的女性,如果她们出于对胎儿影响的担忧而决定停止或更换药物,则怀孕可能会带来额外的风险。
传染病
传染病有可能增加孕产妇健康风险,并带来垂直传播或子宫内胎儿影响的额外风险。例如,未经治疗的性传播感染会增加孕妇感染艾滋病毒的可能性。虽然怀孕似乎对母体慢性丙型肝炎病毒 (HCV) 感染的病程有有益影响,但它会增加不良胎儿结局的风险,包括胎儿生长受限和低出生体重,并可传染给婴儿在子宫内或围产期。
从受感染妇女向胎儿或新生儿的垂直传播也是乙型肝炎病毒 (HBV) 孕妇的一个重要问题,特别是考虑到围产期传播更有可能导致慢性 HBV 感染和长期疾病相关风险。
患有慢性肝炎(HBV 和 HCV)的女性可能会发展为肝硬化,这会增加孕产妇和围产期发病率和死亡率的风险。
患有流感的孕妇和产后妇女患流感相关并发症的风险增加,包括需要机械通气的严重疾病、重症监护病房的护理和死亡。这种脆弱性在 2009 年至 2010 年 H1N1 流感大流行期间尤为突出,当时所有与妊娠相关的死亡中有 12% 可归因于流感。尽管孕妇仅占美国人口的 1%,但在向疾病控制和预防中心报告的所有与流感相关的死亡中,有 5% 是孕妇。
在其他新出现的病原体中也观察到了类似的模式,例如严重急性呼吸系统综合症冠状病毒 2 (SARS-COV-2),与非孕妇相比,孕妇患严重疾病、发病率或死亡率的风险更高。
药物使用和心理健康状况
近年来,怀孕期间的药物使用率有所增加,并增加了孕产妇和围产期发病率和死亡率的风险。
1999 年至 2014 年间,全国分娩时阿片类药物使用障碍的患病率翻了两番多,从每 1000 名分娩住院患者 1.5 例增加到 6.5 例。
最近一项使用来自 22 个州的孕产妇死亡证明数据的研究表明,在 2007 年至 2016 年期间,涉及阿片类药物的妊娠相关死亡率翻了一番,占所有孕产妇死亡人数的 4% 至 10%。
最近来自几个州的报告表明,很大一部分与妊娠相关的死亡可归因于物质使用障碍。
静脉注射阿片类药物会增加母体感染发病率的风险,包括 HIV、丙型肝炎、蜂窝织炎、细菌性心内膜炎和败血症。
非阿片类药物滥用也会导致孕产妇发病;例如,可卡因和甲基苯丙胺的使用会增加严重高血压和心血管并发症的风险。
烟草使用会增加前置胎盘、胎盘早剥、母体甲状腺功能下降、胎儿生长受限、胎膜早破和宫外孕的风险增加。
精神健康状况,例如抑郁症、双相情感障碍或焦虑症,也会影响孕产妇在怀孕期间和产后的风险。未经治疗或治疗不当的精神疾病可能会导致对产前护理的依从性差、营养不足、接触替代药物(包括非法物质)以及潜在疾病的恶化。
物质使用障碍通常与精神健康状况共存,进一步加剧了孕产妇的风险。由于担心致畸性或对新生儿的不良影响,妇女可能会在怀孕期间停止精神科药物治疗。此外,孕产妇自残(自杀、受伤、服药过量)仍然是孕产妇死亡的一个主要但未被充分认识的原因。
产科因素
既往妊娠的结果和时间都会增加女性孕产妇发病或死亡的风险。对超过 200 万次分娩的系统评价揭示了剖宫产后不良结局的剂量反应效应。随着女性剖宫产次数的增加,子宫切除术、输血、粘连疾病和手术损伤的发生率也在增加。
此外,剖宫产率的增加导致胎盘植入谱的患病率增加。鉴于胎盘植入谱对严重且往往危及生命的孕产妇出血的影响,这一趋势对孕产妇发病率和死亡率有影响。
较短的妊娠间隔,通常定义为活产和开始新妊娠之间的时间少于 18 个月,也与发病率和死亡率增加有关,尤其是对于 35 岁以上的女性。
患有妊娠期高血压疾病的妇女患早发性和晚发性心血管疾病的风险增加,包括高血压、冠心病、心力衰竭、中风和肾病。长期心血管疾病风险已得到充分表征,
最近的数据突出了早期心血管疾病的流行和负担,这对未来怀孕有很大的影响。患有妊娠期高血压疾病的孕妇在分娩后的第一年内患持续性产后高血压和代谢综合征的风险增加。
一项对超过 300,000 名妇女的回顾性队列研究发现,即使在调整人口统计学、社会经济和其他风险因素后,先兆子痫在分娩后的前 5 年内与心血管疾病风险增加 42% 相关。
正如这些研究表明的那样,有妊娠高血压病史的妇女可能会出现心血管或心脏代谢并发症,从而增加不良产科结果和孕产妇发病率或死亡率的风险。
哪些非医学因素可以改变孕产妇发病或死亡的风险?
除了直接导致孕产妇发病率和死亡率的预先存在的和妊娠相关的合并症外,其他非医学因素与不良孕产妇妊娠结局的风险增加有关(图2)。

患者层面的因素
孕产妇年龄、病史和孕前和产前护理时间;接触人际暴力;原有疾病的严重程度和管理;和暴露于种族主义是患者层面的因素,可能会改变女性发病或死亡的风险。
与没有慢性病的年轻女性相比,41 岁及以上患有多种或更严重慢性病的女性更有可能经历孕产妇发病率 (SMM) 或死亡。
SMM 可以被认为是分娩过程中的一种意外结果,会对女性的健康产生重大的短期或长期后果。
产前护理延迟或不提供同样与孕产妇死亡率增加有关,
不遵守医疗方案或拒绝医疗程序也是如此。
由于许多个人层面因素与社区和提供者层面因素之间可能存在相互作用,因此建议进行额外的研究,单独和共同量化每个因素赋予的风险水平,以指导干预措施,以预防孕产妇发病率和死亡率。
终生接触系统性种族主义和歧视被认为是孕产妇发病或死亡风险存在种族差异的原因之一。对国家健康和营养检查调查 III 的一项分析,检查与长期压力导致的身体“累积磨损”相关的生物标志物,发现在调整收入后,黑人女性患高平衡的可能性是其他人的两倍负载分数与白人女性相比。
有色人种女性更有可能在医疗保健方面(包括产前护理)对她们表达的担忧以及隐性偏见和结构性种族主义的其他不利影响缺乏回应。这些经历最终会影响医患关系、医疗决策和不良健康结果的风险。
需要有针对性地努力解决造成这些差异的人际因素,包括在整个生命过程中进行医疗干预,并积极致力于消除社会和医疗系统中的种族主义。
社区层面的因素
由于健康的许多社会决定因素固有的交叉性,社区层面的因素也会增加与怀孕相关的风险。在有医疗补助或没有保险的女性、收入最低的四分之一、大城市地区和东北部,SMM 的发生率最高。
保险范围的不一致可能导致仅在怀孕期间投保的妇女比例很高。
由于这些脆弱的妇女群体更有可能在慢性病控制不佳的情况下怀孕,因此她们更有可能经历不良的健康结果。一项比较俄勒冈州 213,746 次怀孕结果的回顾性研究发现,未经授权的移民妇女可以获得紧急医疗补助,其中包括产前护理、减少高危妊娠妇女的护理不足以及增加对妊娠糖尿病、先前存在的糖尿病的诊断、妊娠期高血压疾病和早产史。
获得保险使这些妇女能够开始产前护理、被确定为高风险并接受治疗,这突显了扩大保险覆盖范围在孕前、孕中和孕后的潜在积极影响。
提供者或医疗保健系统层面的因素
几个州对孕产妇死亡的审查报告说,对高危妇女的识别、诊断或转诊延误导致了可预防的孕产妇死亡。
这些因素因沟通失败以及供应商或设施之间缺乏足够的培训、专业知识或资源而变得更加复杂。
为解决这些问题,目前降低孕产妇发病率和死亡率的策略包括减少所有提供产科服务的设施的护理差异、扩大提供者培训、实施循证捆绑和协议,以及改善护理团队内部的沟通。
鉴于孕产妇结果的种族差异,在提供者和医疗保健系统层面承认和打击隐性偏见和结构性种族主义对于降低孕产妇发病率和死亡率也至关重要。
妊娠相关风险评估在女性整个生命历程中的作用是什么?
风险评估应包括对可能影响女性怀孕期间的所有相关医疗和背景因素的综合评估。它应该是一个持续的过程,在怀孕前开始,并在整个怀孕期间以及产后和怀孕期间经常进行。
怀孕前
随着美国原有疾病的患病率持续增加,识别和治疗怀孕前有健康风险的妇女对于防止过度发病或死亡是必要的。怀孕前适当提供避孕措施和亚专科合作是优化慢性病的必要条件。
孕前期也提供了评估社会环境和行为风险的机会,以便及时干预或转诊给专家或社会服务。
被认为是高风险女性的孕前护理流行率相对较低(18%–45%),定性报告表明,尽管女性在这些访问期间提出的建议后在一定程度上改变了她们的行为,但她们也报告了一些这些访问后的痛苦和担心怀孕并发症,并被贴上“高风险”的标签。
然而,由于健康优化的潜力,建议对美国所有育龄妇女进行与妊娠相关的健康风险评估,以确保她们以最佳健康状态进入妊娠期。
怀孕期间
通常,在第一次产前检查时评估风险。然而,随着妊娠的进展,重新评估是必要的,因为继发于妊娠并发症或医疗干预的母体风险的可能性随着胎龄的增加而增加。
可能影响女性即时或长期健康的孕产状况,例如原有慢性高血压或先兆子痫的恶化,随时可能发生,并可能改变她继续或终止妊娠的愿望。胎儿状况,例如患有严重或危及生命的医疗状况的患者在妊娠中期出现的严重胎儿异常,也可能会改变风险评估,从而改变对该女性的管理方法。这些健康状况的风险以及可以改变女性结果的非医学因素,应在整个怀孕期间持续评估,并在做出管理决定之前告知患者。
2019 年孕产妇死亡率高危妇女生殖服务研讨会的参与者提出了一种新颖的风险评估算法,以促进对医学和背景因素的综合评估。在该算法中,提供者应考虑 5 个风险领域(医疗保健系统管理病情的能力、胎儿和新生儿的预后、患者管理病情的能力、妇女怀孕的愿望以及当地或现有医疗保健从业者的专业知识),并帮助将这些与患者 (“P”) 自身对此风险的耐受性或看法相结合,以帮助做出有关怀孕方法的决策。这种范式也可用于整个怀孕期间的频繁重新评估。
还应在产前期间对未来怀孕的风险进行评估。根据女性的状况,她可能会在随后的怀孕中增加发病或死亡的风险。
为了减少为这些妇女提供产后避孕措施的延误,并确保希望未来怀孕的妇女的最佳怀孕间隔时间,在产前期间也应讨论产后立即避孕的必要性和确定最合适的避孕方法.
怀孕后
三分之一的妊娠相关死亡发生在分娩后 7 至 365 天,1.8% 的妇女在分娩后因 SMM 再次入院。
怀孕后,应对身心健康和行为风险进行评估,以确定哪些妇女可以从干预措施中获益最多,以降低发病率或死亡率。该评估可能包括评估产后抑郁症、分娩相关并发症、既往慢性病恶化和产后避孕措施的风险。
无论妇女是否希望将来怀孕,产后评估都很重要,以确保她们得到咨询和转介到适当的服务。产后评估的这种需求凸显了妇产科专家或助产士在与初级保健专家和其他专科医生协调护理以在产后过渡期和产后过渡期提供适合风险的护理方面的关键作用。值得注意的是,最佳的产后护理和风险评估可能需要不止一次就诊,以适当地将患者从怀孕过渡到持续护理。
具体指南详情参见:2021 SMFM咨询系列#54:产妇发病和死亡的风险评估


