一文详解 | 短暂性脑缺血发作:定义演变、临床表现、诊断评估及治疗策略
时间:2022-10-15 12:00:53 热度:37.1℃ 作者:网络
神经时讯
短暂性脑缺血发作(TIA)是急性缺血性脑血管病之一,是缺血性卒中的高危信号。大量研究显示,TIA患者在近期有很高的卒中发生风险。相关荟萃分析指出,TIA患者发病后第2天、第7天、第30天和第90天内的卒中发生风险分别为3.5%、5.2%、8.0%和9.2%。对TIA患者进行早期干预和治疗,能够显著降低卒中复发风险,减轻卒中疾病负担。
TIA定义的演变
1958年,著名神经病学教授Miller Fisher提出了TIA概念的雏形,首次提出了TIA的临床特征:症状可持续数分钟到数小时,但大多数发作5~10 min。
1965年第四届普林斯顿会议以及1975年美国国立卫生院发布的《脑血管病分类大纲》确定了传统的基于“时间-症状”的TIA定义:突然出现的局灶性或全脑的神经功能障碍,持续时间不超过24 h,且除外非血管源性原因。
2002年,美国TIA工作小组提出了新的定义:由于局部脑或视网膜缺血引起的短暂性神经功能缺损,典型临床症状持续不超过1 h,且在影像学上无急性脑梗死的证据。
2009年,美国卒中协会(ASA)再次更新了TIA的定义:脑、脊髓或视网膜局灶性缺血所致的、不伴急性梗死的短暂性神经功能障碍。
TIA定义的演变过程,体现出人们对TIA这一疾病认识的逐步深入。在影像学检查尚不发达的20世纪70年代以前,人们更多的是依靠症状以及症状持续时间来定义TIA,但随着神经影像学的发展,DWI等磁共振检查技术的逐渐普及,对传统“时间-症状”TIA的定义提出了挑战。研究显示,在由传统“时间-症状”定义诊断下的TIA患者中,30%~50%在DWI出现了新发脑梗死,鉴于此,2009年新TIA定义认为有无梗死病灶是鉴别诊断TIA和脑梗死的唯一依据,而不考虑症状持续时间,新的定义淡化了“时间-症状”的概念,强调了“组织学损害”。此外,新定义还将脊髓缺血导致的急性短暂性神经功能缺损也归入TIA的范畴。
表1 TIA传统定义与新定义的比较 TIA的临床表现
TIA的临床表现
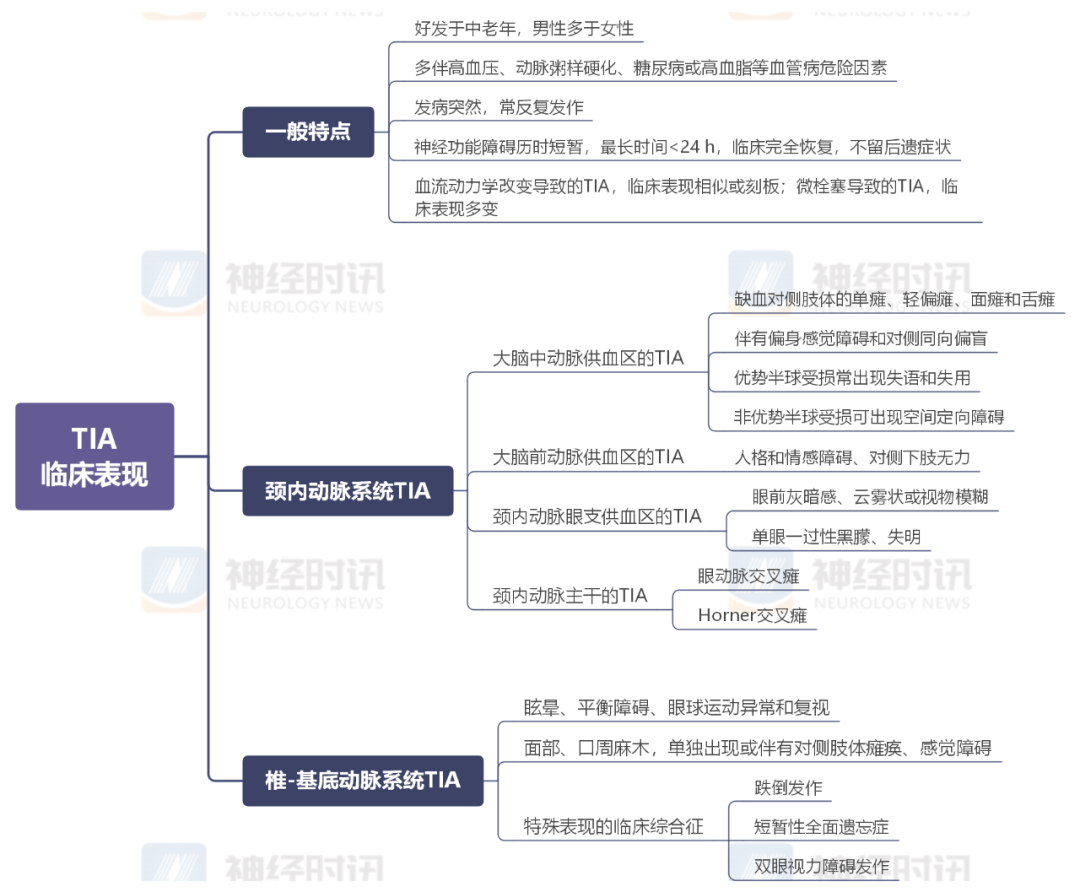
1. 一般特点
TIA好发于中老年人,男性多于女性,患者多伴高血压、动脉粥样硬化、糖尿病或高血脂等血管病危险因素。发病突然,常反复发作,局部脑或视网膜功能障碍历时短暂,最长时间<24 h,不留后遗症状。
血流动力学改变导致的TIA,因每次发作缺血部位基本相同,临床表现相似或刻板。微栓塞导致的TIA,因每次发作受累的血管和部位有所不同,临床表现多变。
2. 颈内动脉系统TIA
神经功能缺损的中位持续时间为14 min。临床表现与受累血管分布有关。
(1)大脑中动脉供血区的TIA:可出现缺血对侧肢体的单瘫、轻偏瘫、面瘫和舌瘫,可伴有偏身感觉障碍和对侧同向偏盲,优势半球受损常出现失语和失用,非优势半球受损可出现空间定向障碍。
(2)大脑前动脉供血区的TIA:可出现人格和情感障碍、对侧下肢无力。
(3)颈内动脉的眼支供血区缺血表现眼前灰暗感、云雾状或视物模糊,甚至为单眼一过性黑朦、失明。
(4)颈内动脉主干供血区缺血可表现为眼动脉交叉瘫(患侧单眼一过性黑朦、失明和/或对侧偏瘫及感觉障碍),Homner交叉瘫(患侧Horner征、对侧偏瘫)。
3. 椎-基底动脉系统TIA
神经功能缺损的中位持续时间为8 min。最常见表现是眩晕、平衡障碍、眼球运动异常和复视。可有单侧或双侧面部、口周麻木,单独出现或伴有对侧肢体瘫痪、感觉障碍,呈现典型或不典型的脑干缺血综合征。
此外,椎基底动脉系统TIA还可出现下列几种特殊表现的临床综合征:
(1)跌倒发作:表现为下肢突然失去张力而跌倒,无意识丧失,常可很快自行站起,系脑干下部网状结构缺血所致。有时见于患者转头或仰头时。
(2)短暂性全面遗忘症:发作时出现短时间记忆丧失,对时间、地点定向障碍,但谈话、书写和计算能力正常,一般症状持续数小时,然后完全好转,不遗留记忆损害。发病机制仍不十分清楚,部分发病可能是大脑后动脉颞支缺血累及边缘系统的颞叶海马、海马旁回和穹隆所致。
(3)双眼视力障碍发作:双侧大脑后动脉距状支缺血导致枕叶视皮质受累,引起暂时性皮质盲。
值得注意的是,椎-基底动脉系统TIA患者很少出现孤立的眩晕、耳鸣、恶心、晕厥头痛、尿便失禁、嗜睡或癫痫等症状,往往合并有其他脑干或大脑后动脉供血区缺血的症状和/或体征。
TIA早期诊断与评估
TIA发病后2~7 d内为卒中的高风险期,对患者进行紧急评估与干预可以减少卒中的发生。临床医师还应提前做好有关的准备工作,一旦TIA转变成脑梗死,不要因等待凝血功能等结果而延误溶栓治疗。
新发TIA按急症处理,如果患者在症状发作72 h内,并存在以下情况之一者,建议入院治疗:①ABCD2评分≥3分;②ABCD2评分0~2分,但不能保证2 d之内能在门诊完成系统检查的患者;③ABCD2评分0~2分,并有其他证据提示症状由局部缺血造成。
表2 ABCD2评分量表
注:ABCD2评分0~3分判定为低危人群;4~5分为中危人群;6~7分为高危人群。
对新发TIA患者的检查及评估如下:
1. 一般检查:评估包括心电图、全血细胞计数、凝血功能、血电解质、肾功能及快速血糖和血脂测定。
2. 血管检查:CT血管成像(CTA)、磁共振血管成像(MRA)、血管超声、全脑血管造影(DSA)可发现重要的颅内外血管病变。其中DSA是颈动脉内膜切除术(CEA)和颈动脉支架治疗(CAS)术前评估的金标准。
3. 侧支循环代偿及脑血流储备评估:应用DSA、脑灌注成像和/或经颅彩色多普勒超声(TCD)检查等评估侧支循环代偿及脑血流储备,对于鉴别血流动力学型TIA及指导治疗非常必要。
4. 易损斑块的检查:易损斑块是动脉栓子的重要来源。颈部血管超声、血管内超声、高分辨MRI及TCD微栓子监测有助于对动脉粥样硬化的易损斑块进行评价。
5. 心脏评估:疑为心源性栓塞,或45岁以下颈部和脑血管检查及血液学筛选未能明确病因者,推荐进行经胸超声心动图(TTE)和/或经食管超声心动图(TEE)检查,可能发现心脏附壁血栓、房间隔的异常(房室壁瘤、卵圆孔未闭、房间隔缺损)、二尖瓣赘生物以及主动脉弓粥样硬化等多栓子来源。
6. 根据病史做其他相关检查。
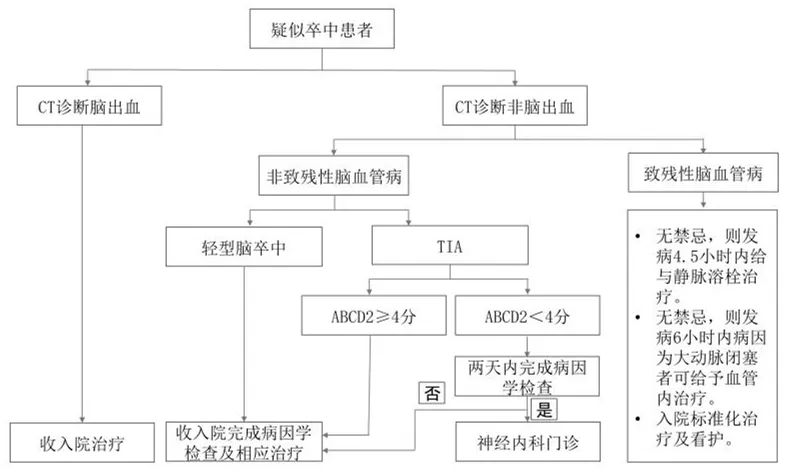
图1 卒中患者分诊流程
TIA的治疗
1. 药物治疗
(1)抗血小板治疗
非心源性栓塞性TIA推荐抗血小板治疗。
发病24 h内,具有卒中高复发风险(ABCD2评分≥4)的急性非心源性TIA或轻型缺血性卒中患者(NIHSS评分≤3),应尽早给予阿司匹林联合氯呲格雷治疗21 d。
发病30 d内伴有症状性颅内动脉严重狭窄(狭窄率70%~99%)的TIA患者,应尽早给予阿司匹林联合氯吡格雷治疗90 d。
其他TIA或小卒中一般单独使用:①阿司匹林(50~325 mg/d);②氯吡格雷(75 mg/d);③阿司匹林和缓释的双嘧达莫(分别为25 mg和200 mg,2次/d)。
(2)抗凝治疗
心源性栓塞性TIA一般推荐抗凝治疗,可在神经影像学检查排除脑出血后尽早开始实施。
主要包括肝素、低分子肝素、华法林及新型口服抗凝药(如达比加群利伐沙班、阿哌沙班、依度沙班等)。一般短期使用肝素后改为口服抗凝剂华法林治疗,华法林治疗目标为国际标准化比值(INR)达到2~3,用药量根据结果调整。
高度卒中风险的TIA患者应选用半衰期较短和较易中和抗凝强度的肝素;一旦TIA转变成脑梗死,可以迅速纠正凝血功能指标的异常,使之符合溶栓治疗的人选标准。
频繁发作的TIA或椎基底动脉系统TIA,及对抗血小板治疗无效的病例也可考虑抗凝治疗。对人工心脏瓣膜置换术后等高度卒中风险的TIA患者口服抗凝剂治疗无效时还可加用小剂量阿司匹林或双嘧达莫联合治疗。
(3)扩容治疗
纠正低灌注,适用于血流动力型TIA。
(4)溶栓治疗
对于新近发生的符合传统TIA定义的患者,即使神经影像学检查发现有明确的脑梗死责任病灶,目前也不作为溶栓治疗的禁忌证。若TIA再次发作,临床有脑梗死的诊断可能,不应等待,应按照卒中指南积极进行溶栓治疗。
(5)其他
对有高纤维蛋白原血症的TIA患者可选用降纤酶治疗。活血化瘀性中药制剂对TIA患者也可能有一定的治疗作用。
2. 外科治疗及血管介入治疗
对适合CEA或CAS者,最好在48 h之内手术,不应延误治疗。
3. 控制危险因素
调控可干预的危险因素,包括:高血压、吸烟、糖尿病、心房颤动、其他心脏病、血脂异常、无症状性颈动脉狭窄、镰状细胞贫血、绝经后雌激素替代治疗、膳食和营养、运动和锻炼、肥胖、饮酒过量等。
: , 。 视频 小程序 赞 ,轻点两下取消赞 在看 ,轻点两下取消在看


